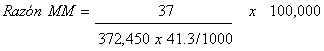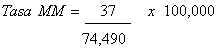|
Salud materna y perinatal:
1.
Definición: 2.Qué mide: Este indicador ofrece información sobre el grado de utilización de la atención médica por las mujeres embarazadas.La OMS define "personal capacitado" como la persona que ha completado con éxito cursos recomendados de obstetricia y que son capaces de dar la supervisión, atención y consejo necesarios a las mujeres durante el período de embarazo, parto y post-parto, para conducir partos y cuidar al recién nacido e infante. Este grupo no incluye las parteras empíricas que han recibido menos de seis meses de capacitación y que no están empleadas como trabajadoras de atención primaria de la salud en el sistema formal. Aunque la información de rutina del servicio de salud ofrece datos para el numerador, no facilita información sobre la población total que necesita atención. Por ejemplo, puede excluir los embarazos o nacimientos ocurridos fuera del sistema de salud –partos o nacimientos en el hogar o en establecimientos del sector privado. Una estimación gruesa del número de nacidos vivos puede obtenerse de las proyecciones del censo y de las estadísticas vitales. Este indicador puede ser empleado al nivel local y de distrito, así como al nivel nacional y cubre a toda la población. 3. Cálculo: El indicador de atención prenatal se calcula como sigue: Número
de embarazadas atendidas por el personal
capacitado
x 100 Datos requeridos
Fuente(s) de datos
Cobertura de atención prenatal en algunos países en desarrollo
Este indicador consiste en una adaptación de los Indicadores para dar seguimiento a las metas de salud materna de la OMS. 1.
Definición: 2.Qué mide: Se procura contar con este indicador en el campo de la salud materna y en cierta medida, en el campo de la mortalidad materna.Como con la proporción de mujeres atendidas al menos una vez durante el embarazo por personal capacitado, se aplica la definición de la OMS de personal de salud capacitado. La OMS define el personal de salud capacitado como personas que han completado con éxito cursos recomendados de obstetricia y que son capaces de dar la supervisión, atención y consejo necesarios a las mujeres durante el período de embarazo, parto y post-parto, para conducir partos y cuidar al recién nacido y al niño. Si la reducción de la mortalidad maternal es la meta, el personal de salud capacitado requiere más que competencia general en obstetricia para conducir un parto normal. Deben contar con competencia obstétrica para salvar vidas. Deberían poder realizar funciones esenciales de obstetricia apropiadas para su nivel en el sistema de salud. Este grupo, por lo tanto, no incluye las parteras empíricas que han recibido menos de seis meses de capacitación y no están empleadas como trabajadoras de atención primaria de la salud en el sistema formal. Este indicador es una medida del potencial del sistema de salud para proveer una cobertura adecuada para los partos y da información sobre la cobertura de los partos asistidos, ya sean normales o complejos. En teoría, todos los nacimientos (o partos) en una comunidad deberían ser incluidos en el denominador. En la práctica, sin embargo, los nacidos vivos constituyen el sustituto. Por lo tanto, la cobertura de la atención del parto puede estar sobreestimada en la medida que el denominador de nacidos vivos subestime el número total de embarazos, por excluir embarazos que terminan en nacidos muertos, aborto o embarazos ectópicos o molares. La aplicación de un factor de corrección del 1,15 al número total de nacidos vivos es una forma de aproximar el número de mujeres embarazadas que necesitan atención. 3. Cálculo: La proporción de nacimientos atendidos por personal de salud calificado se calcula como sigue: Número
de nacimientos atendidos por el personal
capacitado Datos requeridos
Fuente(s) de datos
Porcentaje
de partos asistidos por el proveedor en
Durante los cinco años antes de la encuesta por un encargado capacitado (doctor, enfemera u obstetra) Fuente: B. Robey, S. Rutstein, L. Morris, and R. Blackburn, The reproductive revolution: new survey findings, Population Reports, Series M, Number 11, Baltimore, MD: The Johns Hopkins University, Populatic Information Program, December 1992:Table 16. Este indicador es una adaptación de los Indicadores para dar seguimiento a las metas de salud materna de la OMS.
1.
Definición: Tasa de mortalidad materna: número de defunciones maternas por 100,000 mujeres en edad reproductiva definida como 15 a 44, 10 a 44 o 15 a 49 años. 2. Qué mide: Una defunción materna ocurre cuando fallece una mujer embarazada o que haya estado embarazada en las últimas 6 semanas. A veces se usa los últimos 3 o 12 meses (véase definición en inglés preparada por la OMS ICD-10). El resultado del embarazo (nacido vivo, nacido muerto, aborto, aborto inducido, embarazo ectópico o molar) no es relevante. La causa de la defunción es lo relevante; es una defunción materna si fue causada directamente por el embarazo (incluyendo aquellas defunciones que resultan del tratamiento de complicaciones) o si el embarazo agrava otra condición. Normalmente no se incluyen las "defunciones accidentales o incidentales" (como accidentes de tráfico) o defunciones por otras condiciones (como la mayoría de los cánceres) que no están afectados por el embarazo. Pero existe una tendencia creciente (ver OMS ICD-10) a incluir todas las defunciones para que una medición de la mortalidad materna, definida solo sobre la base de su relación temporal con el embarazo (como la mortalidad infantil), esté disponible. La razón de mortalidad materna es la medida de mortalidad materna más usada. Mide el riesgo obstétrico una vez que la mujer queda embarazada. La tasa de mortalidad materna (cuyo denominador es el número de mujeres en edad reproductiva) mide el riesgo de morir e incluye tanto la posibilidad de quedar embarazada (fecundidad) como de morir durante el embarazo o el puerperio. La razón de mortalidad materna ha sido usada incorrectamente en el pasado cuando fue limitada a un solo hospital. La razón de mortalidad materna de un hospital es una estadística que dice muy poco pues no toma en cuenta ni las defunciones en las comunidades del área de captación que no ocurrieron en el hospital, ni la mezcla de pacientes admitidos al hospital (emergencias/admisiones programadas, residentes locales/mujeres provenientes de lugares fuera de la comunidad, complicaciones tempranas/casos moribundos). Si la intención es medir la línea de base o el progreso de los servicios de salud reproductiva, la tasa de mortalidad materna es una mejor medida porque incorpora el progreso en el uso de planificación familiar (fecundidad, espaciamiento, edad al momento del embarazo, etc.) así como el progreso en los servicios de maternidad (acceso y calidad de la atención). Si la intención es medir el progreso en los servicios de maternidad (un subconjunto de los servicios de salud reproductiva), la razón de mortalidad materna es una mejor medida. Pero es esencial recordar que tanto la tasa como la razón miden la suma de los procesos necesarios para un parto seguro. Esto incluye la competencia y la capacitación del encargado del parto, la habilidad para referir cuando surgen complicaciones, la disponibilidad del transporte para la referencia, la disposición de las familias y las comunidades para referir y la capacidad de pagar su costo y los recursos (humanos y materiales) disponibles en el lugar de referencia. Por lo tanto, debe reconocerse que una mejora en un solo aspecto de los mencionados aquí no necesariamente conduce a un cambio en la razón/tasa. La medición de la razón y la tasa de mortalidad materna a menudo no es factible porque:
Los dos indicadores se calculan de la siguiente manera: La razón de mortalidad materna (Razón MM) se calcula como:
Cálculo ilustrativo Defunciones
maternas = 37
= 240.5
La tasa de mortalidad materna (Tasa MM) se calcula como:
Cálculo Ilustrativo Defunciones
maternas = 37
= 49.7 Requisitos de datos: el numerador es el número de defunciones maternas (según se definió) en un período de tiempo definido. Generalmente esto es difícil de determinar. No es aceptable incluir solo las defunciones ocurridas en hospitales. El denominador es el número de nacidos vivos o el número de mujeres en edad reproductiva en el mismo período. Esto puede estimarse del tamaño conocido y la composición de la población y de la tasa bruta de natalidad conocida. Fuentes de datos: normalmente se necesitan varias fuentes para asegurarse de que el numerador está completo. Se han usado: estadísticas vitales, registros de defunciones de hospitales, registros de la morgue, registros de cementerios, reportes de periódicos, encuestas casa por casa, informantes clave y líderes comunales. El denominador se deriva de las estadísticas vitales y los censos de población. La Oficina de Estadística de las Naciones Unidas es la mejor fuente de información fuera de los gobiernos nacionales. Algunas personas argumentan a favor de expandir el denominador para incluir los nacidos muertos y los resultados abortivos, es decir que el denominador sea el total de embarazos. Los países donde la mortalidad materna es elevada tienden a presentar registros incompletos de nacidos vivos y ningún registro de resultados abortivos, inflando así sus estimaciones de mortalidad materna. El uso de solo los nacidos vivos infla la razón cuando la tasa de nacidos muertos es alta (reduciendo el denominador). Sin embargo, esta limitación es comprensible y es importante conservar la medida más simple por razones de comparabilidad a través de tiempo y lugar. A no ser que haya un buen sistema de registro vital en el país, la forma más práctica de tener estimaciones de la razón y la tasa de mortalidad materna es realizar una encuesta (lo mismo ocurre con todas las estadísticas en las cuales las defunciones maternas son el numerador). Los métodos de encuestas difieren en ciertos aspectos. El método de las hermanas es la forma más eficiente para identificar defunciones maternas. Debido a que los adultos que viven en un hogar pueden dar información sobre un grupo mayor de personas, se requiere un tamaño de muestra menor. Una encuesta casa por casa (como la realizada en Addis Ababa, Etiopía) generalmente necesita un tamaño de muestra mayor. Pero las encuestas de hogares normalmente ofrecen estimaciones que se refieren a un período corto de tiemp (1 a 3 años, por lo general) mientras que el método de las hermanas recoge información sobre las defunciones de las hermanas de informantes cuando sea que hayan fallecido, logrando una estimación del nivel de mortalidad de 1 a 12 años antes del estudio. Esto puede no reflejar la mortalidad vigente. Para valorar el progreso, se debe esperar 10 años para medir el cambio. La encuesta de Addis Ababa mencionada entrevistó 9315 informantes e identificó 45 defunciones maternas. Una encuesta de hermanas en Gambia entrevistó 2163 informantes e identificó 91 defunciones. Para que los métodos de encuesta sean útiles para controlar las tendencias en la mortalidad materna, deben ser evaluados en términos de su capacidad para detectar cambios significativos en la mortalidad materna a través del tiempo. Los límites de confianza fueron calculados para las estimaciones derivadas de las encuestas de Addis Ababa y Gambia y para repetir encuestas de tamaño idéntico. Si hubiera habido una caída del 50% en la mortalidad materna, los resultados habrían sido "significativos" para Gambia pero no para Addis Abeba. Una caída del 25% no habría sido significativa en Gambia. Esto tiene implicaciones importantes para controlar el progreso en la reducción de la mortalidad materna. En primer lugar, para tener una idea del nivel nacional de mortalidad materna, sería necesario realizar una serie de encuestas pequeñas en varias regiones o hacer una sola encuesta grande con una muestra representativa a nivel nacional. Una serie de encuestas pequeñas proveerían un detalle sobre la variación dentro de la población pero implicaría mucho trabajo. Una sola encuesta grande sería más fácil, pero no daría información útil para la planificación de programas a nivel regional a no ser que los tamaños muestrales sean aún mayores. Esto porque para comparar, por ejemplo, el nivel de mortalidad materna en dos regiones del país, el número total de defunciones tendrían que ser divididas y analizadas en forma separada. Esto reduciría el número de defunciones en cada sub-estudio. Como siempre, la reducción del número de casos aumenta el margen de error de la estimación y disminuye la confianza que se pueda tener en los resultados. Además de la confiabilidad y utilidad de los resultados está el asunto del costo. Hasta las encuestas pequeñas por conglomerados (como la usada por la UNICEF para valorar los programas de inmunización) conllevan un gasto considerable, especialmente si se hacen bien. * En América Latina la mortalidad materna ya no es tan elevada. Las muertes maternas son, por tanto, un evento raro. Esto hace que se requieran tamaños muestrales prohibitivamente grandes para estimar la mortalidad materna. El método de encuesta no es, por tanto, muy aconsejable para medir la mortalidad materna en América Latina.
Tasa de Mortalidad Prenatal (TMP) 1. Definición: Es la proporción de defunciones perinatales en el total de nacimientos. Las defunciones perinatales normalmente incluyen las defuciones de fetos de 28 semanas o más de gestación (también conocidos como mortinato u óbito fetal) y defunciones de nacidos vivos dentro de los primeros 7 días de vida. El total de nacimientos incluye las defunciones fetales de 28 semanas de gestación más el número de nacidos vivos, o sea, todos los nacimientos después de 28 semanas de gestación (nacidos vivos más mortinatos). La OMS recomienda el uso de un límite de 22 semanas o 500 gramos. (Véase definición en inglés en WHO-ICD-10) Estos límites deben utilizarse en la medida de lo posible. Una tasa de mortalidad perinatal que incluye defunciones fetales de 22 semanas o más es mayor que una tasa de mortalidad perinatal que usa como límite 28 semanas. La mortalidad perinatal es un indicador de impacto importante que puede ser usado a nivel nacional y global y a nivel local si la población es suficientemente grande. Refleja directamente la atención prenatal, intraparto y neonatal y por lo tanto sirve como demarcador de la calidad del servicio de salud materno-infantil. También refleja la salud materna, la condición de la nutrición materna y el entorno en que vive la madre. Las tasas decrecientes a través del tiempo son deseables. Las tasas crecientes pueden reflejar un verdadero deterioro de la calidad de los servicios o del acceso a los servicios. Sin embargo, debe tenerse en cuenta que las mejoras en el conteo y/o registro de defunciones fetales también pueden producir un aumento aparente en la tasa. La factibilidad de recoger datos precisos para este indicador se complica por el hecho de que los nacidos muertos y las defunciones infantiles tempranas pueden ser difíciles de identificar: muchos embarazos perdidos no son admitidos del todo y muchas defunciones infantiles no son reconocidas hasta que el niño alcanza cierta edad. Se necesita investigación formativa para estructurar preguntas que faciliten la información. Además, esta información a menudo no está disponible a nivel nacional, debido a la falta de estadísticas de registros vitales. Por eso, las estimaciones de esta tasa pueden depender de encuestas tipo DHS. La tasa de mortalidad perinatal se calcula de la siguiente forma:
Datos requeridos: número de defunciones perinatales ( nacidos muertos más defunciones neonatales en la primera semana de vida) Número total de nacimientos o total de nacimientos estimados (una estimación gruesa puede obtenerse usando los nacidos vivos o la tasa bruta de natalidad X población) Fuentes de datos: Registros vitales Encuestas comunales Registros de hospitales Información de las parteras Estimaciones de tasas de mortalidad perinatal, cerca de 1983.
Fuente: Weekly Epidemiological Record, #24, June 16, 1989. WHO. Este indicador se basa en materiales preparados para el proyecto Measure Evaluation por Z. Huque y M. Koblinsky, MotherCare, 1995. 1. Definición: Este es un indicador de la proporción de mujeres embarazadas que han recibido al menos 2 dosis de vacuna de toxoide tetánico (TT2) por cada 100 nacidos vivos en un área definida durante un período definido de tiempo. 2. Qué mide: Esta medida cubre las mujeres con una toxoide tetánico adecuada para protección contra el tétano neonatal. Si las tasas de mortalidad neonatales recientes son altas, independientemente del peso al nacer, el tétanos neonatal podría ser una causa de esto, pues las muertes por tétanos suben generalmente en la segunda semana de vida. Un factor que debe ser considerado mientras se estima la cobertura de TT2 es que las mujeres que han recibido ya 3 dosis de toxoide tetánico en los últimos 5 años están protegidas durante el embarazo actual. Aunque no hayan recibido el toxoide tetánico en el embarazo actual, estas mujeres deben ser incluidas en la cobertura. Para aquellas que no han recibido el toxoide tetánico antes, la segunda dosis debe ser recibida a (o antes de) las 36 semanas, para dar de 2 a 4 semanas de tiempo para transmitir inmunidad al recién nacido y, particularmente, al bebé prematuro.
El % de cobertura de la TT2 se calcula como sigue:
Este cálculo está basado en los lineamientos de la OMS (OMS, Programa EPI, 1993).
Objetivos
|
Planificación
Familiar : Ejemplos
-Lista
de indicadores |
|
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||